INTRODUZIONE
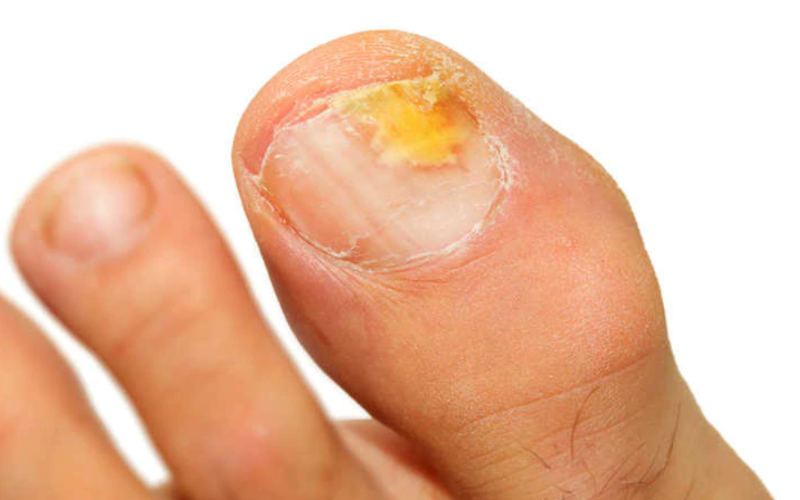
Le onicomicosi sono infezioni delle unghie causate da funghi e che possono colpire sia le mani che, più frequentemente, i piedi e in particolar modo gli alluci.
Sono caratterizzate da alterazioni visive dell’unghia, che appare:
- diversa nel colore (gialla, marrone o bianca),
- più spessa,
- fragile e friabile.
Raramente e solo nelle forme più severe compare anche dolore, ma in questo caso sono spesso associate alla presenza di un’infezione micotica del piede (piede d’atleta).
La causa va cercata in miceti (funghi o lieviti) che vivono nell’ambiente e che riescono in qualche modo a infettare l’ospite, per esempio approfittando di piccoli tagli e abrasioni.
Molto rara nei bambini, l’onicomicosi colpisce in particolar modo gli adulti, soprattutto gli over 60 con una diffusione che aumenta progressivamente e proporzionalmente all’età: l’incidenza di quest’infezione è probabilmente maggiore rispetto alle stime ufficiali ed è sicuramente aumentata rispetto al passato per via delle scarpe chiuse, dell’esposizione delle unghie negli spogliatoi e della diffusione dei diversi ceppi di funghi.
L’onicomicosi non è soltanto un problema cosmetico, anche se le persone colpite da quest’infezione spesso si sentono a disagio per via dell’aspetto decisamente brutto delle loro unghie. In alcuni casi l’infezione limita la mobilità e quindi può ostacolare indirettamente la circolazione periferica, facendo peggiorare le patologie come la stasi venosa e le ulcere diabetiche dei piedi. Le micosi delle unghie si possono diffondere in altre parti del corpo e, in alcuni casi, possono essere contagiose.
La terapia dell’onicomicosi può essere molto costosa (in genere in Italia i farmaci ad uso orale sono mutuabili, non quelli a uso topico). Tra i costi vanno annoverati:
- i farmaci,
- i vari interventi (chirurgici e non),
- gli esami di laboratorio,
- le visite,
- nonché i costi connessi alla gestione degli effetti collaterali dei farmaci e delle terapie inefficaci.
La prognosi è in genere variabile e in gran parte dipendente dal tipo di infezione e dai fattori di rischio presenti (età, altre patologie come il diabete, …); mediamente si stima un tasso di guarigione che va da un minimo del 50{5ad30e3793f06b436efe898a9912ba89c5434876ab8cc24371437f6091f1b72d} a un massimo del 75{5ad30e3793f06b436efe898a9912ba89c5434876ab8cc24371437f6091f1b72d} (con l’uso di farmaci di prima scelta).
Il presente articolo tratta in modo piuttosto tecnico il trattamento terapeutico delle onicomicosi; nel caso si desiderasse leggere un’introduzione più semplice alla patologia è possibile fare riferimento all’articolo principale: Micosi alle unghie (onicomicosi): sintomi, prevenzione e cura.
COME E QUANDO SI CURA?
Si tratta di un disturbo spesso ostico da curare, che raramente guarisce in modo spontaneo: a questo proposito la comunità scientifica si divide tra chi ritiene che non sempre sia necessario procedere al trattamento (per esempio l’NHS inglese) e chi invece ritiene che un’onicomicosi vada sempre curata per scongiurare il rischio di complicazioni.
Per decidere se e come trattarla può essere utile analizzare con il proprio medico/dermatologo questi aspetti:
- le cure sono invariabilmente lunghe e necessitano di grande scrupolo e costanza,
- l’infezione è improbabile che guarisca da sola,
- le terapie, soprattutto quelle orali, possono essere causa di effetti collaterali,
- anche i farmaci di ultima generazione non garantiscono il successo della cura e, anche nei casi di risoluzione, l’unghia potrebbe non tornare come prima,
- d’altra parte rinunciare a trattare l’infezione potrebbe essere causa di peggioramenti estetici e sintomatici (dolore),
- nei casi di successo sono necessari circa 12 mesi affinché l’unghia ricresca completamente (se parliamo dei piedi),
- le recidive sono frequenti e interessano quasi un quarto dei soggetti.
Nel caso di pazienti anziani e soggetti a rischio (per diabete, precedenti trapianti, sieropositività, …) in genere è preferibile procedere alla terapia, per evitare di incorrere in pericolose complicazioni (ad esempio sovra-infezioni batteriche, infezioni sistemiche, …).
Da un punto di vista di salute pubblica è infine consigliabile provvedere quanto più spesso possibile alla cura, per ridurre la diffusione delle onicomicosi (pensiamo a palestre, spogliatoi, piscine, …).
Prima di iniziare una terapia, soprattutto se parliamo di approcci con principi attivi antimicotici, è bene essere assolutamente certi della diagnosi (secondo alcune stime solo il 50{5ad30e3793f06b436efe898a9912ba89c5434876ab8cc24371437f6091f1b72d} delle distrofie ungueali sarebbe causato dai funghi) per evitare terapie non necessarie e/o ritardare una diagnosi alternativa corretta.
La diagnosi differenziale mira ad escludere altre malattie che possono essere scambiate per infezioni da funghi sull’unghia:
- psoriasi,
- lichen planus,
- dermatite da contatto,
- traumi,
- tumori del letto ungueale,
- sindrome delle unghie gialle.
Si può escludere la presenza di funghi quando tutte le unghie delle mani o dei piedi presentano il disturbo.
Perché è così difficile curare queste infezioni, nonostante i numerosi approcci disponibili?
Perché la cheratina dell’unghia è dura, compatta e difficilmente penetrabile dai farmaci, rendendo così l’applicazione degli smalti e la diffusione delle molecole a uso sistemico particolarmente complicata e lenta. Ancora più difficile per i farmaci è penetrare un’unghia rotta e friabile, per questo motivo riveste una particolare importante che il paziente metta grande attenzione nella cura delle unghie durante il trattamento, tenendole molto corte e rimuovendo gli strati più superficiali attraverso lime e paste apposite che possono venire prescritte dal dermatologo.
CURA E RIMEDI TOPICI
A causa della particolare struttura dell’unghia l’utilizzo di creme antimicotiche è spesso inadeguato, in quanto il principio attivo non è in grado di penetrare nel cuore dell’infezione; la maggior parte dei rimedi farmacologici locali consiste quindi in specifici smalti in grado di formare una patina residua che funga da deposito del principio attivo, in grado di mantenere il rilascio del farmaco per un numero variabile di giorni a seconda della formulazione scelta.
Nei casi meno severi di onicomicosi si può ricorrere con buona probabilità di successo a questi approcci, che tuttavia sono spesso scomodi da usare; una maggior efficacia si ottiene quando il trattamento topico viene associato a quello chirurgico, che risulta tuttavia più invasivo, debilitante e doloroso.
Tra i principi attivi attualmente in uso ricordiamo:
- ciclopirox (Batrafen®),
- amorolfina (Onilaq®, Locetar®, …),
- tioconazolo (Trosyd®).
Molto variabile è la posologia, che varia da 1-2 volte al giorno per ciclopirox e tioconazolo, a 1-2 volte alla settimana per l’amorolfina.
Con questo approccio è necessario procedere almeno con sei mesi di terapia prima di valutarne i possibili benefici.
FARMACI AD USO ORALE
Per il trattamento orale dell’onicomicosi il farmaco di prima scelta è la terbinafina, anche se sono disponibili delle alternative, generalmente in forma di compresse deglutibili.
Gli antimicotici triazolici come l’itraconazolo e le allilamine (terbinafina) hanno in gran parte sostituito la griseofulvina ed il ketoconazolo come farmaci di prima linea per la terapia dell’onicomicosi: questi principi attivi permettono di effettuare terapie più brevi, più efficaci e con meno ricadute.
Tutti questi farmaci possiedono caratteristiche che ne aumentano l’efficacia:
- penetrazione rapida nell’unghia e nel letto ungueale,
- permanenza nell’unghia per mesi dopo la fine della terapia,
- profili di sicurezza generalmente buoni.
Terbinafina
Disponibile in Italia con il nome commerciale di Lamisil® o come formulazione equivalente, la terbinafina è ad oggi considerata il farmaco di elezione per la cura delle micosi delle unghie per:
- efficacia (calcolata come percentuale di guarigione e minor numero di recidive),
- tollerabilità,
- rapporto costo/beneficio.
È particolarmente efficace contro i funghi dermatofiti, responsabili della maggior parte dei casi di onicomicosi, mentre è notevolmente meno efficace contro i non dermatofiti, ad esempio contro le varie specie della candida e contro le muffe. Agisce inibendo la sintesi dell’ergosterolo, un componente fondamentale della parete cellulare del fungo.
La dose prevede 250 mg al giorno, corrispondenti a una compressa, da assumere per:
- 8 settimane per le unghie delle mani,
- 12-24 settimane per le unghie dei piedi.
Gli effetti collaterali più comuni, tra cui ricordiamo
- il mal di testa,
- l’eritema e
- i disturbi gastrointestinali,
sono tutto sommato rari e guariscono sospendendo il farmaco. La terbinafina, a causa del suo metabolismo epatico, ha purtroppo diverse interazioni importanti con altri farmaci, tra cui la più importante è probabilmente l’aumentato rischio di emorragia in caso di assunzione contemporanea al warfarin (Coumadin®), uno degli anticoagulanti più usati.
In alcuni pazienti potrebbe essere consigliabile procedere con periodici esami del sangue epatici prima e durante la cura, che andrà interrotta nel caso in cui i valori delle transaminasi dovessero aumentare in modo eccessivo.
La letteratura disponibile stima un tasso di guarigione attorno al 75{5ad30e3793f06b436efe898a9912ba89c5434876ab8cc24371437f6091f1b72d} nel caso dei piedi e poco meno nel caso delle mani.
Itraconazolo
L’itraconazolo, disponibile con il nome commerciale di Sporanox®, Triasporin® o equivalente, è il farmaco di seconda scelta per la maggior parte delle onicomicosi sostenute da dermatofiti e muffe, mentre rappresenta la prima scelta in caso di infezione da lieviti. Ha azione fungistatica.
La posologia risulta leggermente più complicata:
- 200 mg (corrispondente a due compresse insieme), due volte al giorno per una settimana ogni mese,
- per due mesi nel caso di onicomicosi alle mani,
- per 3-4 mesi nel caso di onicomicosi ai piedi.
Il mal di testa, le eruzioni cutanee ed i disturbi gastrointestinali si verificano in meno di un paziente su 10 e la tossicità verso il fegato è ancora meno comune; il principio attivo è metabolizzato dal sistema epatico del citocromo P450, quindi possono verificarsi interazioni significative e numerose con altri farmaci, tra cui:
- statine per l’abbassamento del colesterolo, come l’atorvastatina (Torvast®) e la simvastatina (Sivastin®), per via dell’aumento del rischio di rabdomiolisi,
- benzodiazepine (ansiolitici, tranquillanti e sonniferi), come il midazolam e il triazolam (Halcion®, Songar®) perché aumenta la sedazione e presenta un rischio di compromissione delle vie aeree.
Un pH gastrico elevato riduce l’assorbimento del farmaco, quindi tutti i pazienti in terapia con farmaci per la gastrite e/o il reflusso potrebbero andare incontro a una ridotta efficacia.
La percentuale di guarigione, in rapporto a quella ottenuta dalla terbinafina, risulta mediamente leggermente inferiore.
Fluconazolo
Il fluconazolo (Diflucan®) rappresenta la terza possibilità di terapia orale, considerata nella maggior parte dei casi solo quando per qualche motivo non si possa utilizzare una delle prime due.
È risultato efficace contro i dermatofiti comuni, le specie di Candida e alcune specie di funghi non dermatofiti. Gli effetti collaterali come la nausea, il mal di testa, il prurito ed aumenti della concentrazione degli enzimi epatici (transaminasi), sono riferiti nel 5 per cento circa dei pazienti in terapia, ma sono effetti che regrediscono con la sospensione della terapia.
Tra le possibili interazioni ricordiamo:
- benzodiazepine, per il rischio di aumentato effetto sedativo,
- idroclorotiazide (diuretico), per il possibile aumento della concentrazione circolante dell’antimicotico,
- ipoglicemizzanti (farmaci per diabetici), per il rischio di severa ipoglicemia,
- warfarin, per il rischio di emorragie.
La dose prevista è variabile, a giudizio del dermatologo, da 150 mg a 450 mg al giorno, una volta alla settimana fino a 9 mesi di terapia o fino a guarigione ottenuta.
Griseofulvina
In passato molto più usata, la griseofulvina (Fulcin®) è un principio attivo antimicotico scelto ormai sempre più raramente perché si tratta di un farmaco a spettro ristretto che deve essere somministrato per molto tempo e presenta alti tassi di ricaduta.
Viene ancora talvolta usata in pediatria, ma l’onicomicosi nei bambini è piuttosto rara e colpisce in genere bambini immunosoppressi (ad esempio con sindrome da immunodeficienza acquisita, sotto chemioterapia o con sindrome da immunodeficienza congenita), con precedenti familiari gravi di onicomicosi o con micosi cutanea estesa (Tinea capitis o Tinea pedis).
Tra i vantaggi c’è sicuramente il bassissimo costo e la grande esperienza accumulata in decenni di utilizzo, ma la necessità di lunghi trattamenti e la ridotta efficacia la rendono una scelta sempre meno conveniente.
TERAPIA COMBINATA E CHIRURGICA
Molto spesso il dermatologo può decidere di ricorrere ad approcci combinati per velocizzare la comparsa del miglioramento clinico e ridurre il rischio di recidive.
Si tratta in parole povere di associare una cura orale con un rimedio topico, ossia compresse e smalto contemporaneamente.
Questo approccio permette di aumentare l’azione antimicotica, attraverso un effetto sinergico tra i due medicinali.
Va invece evitata l’associazione di due farmaci ad uso orale, per il rischio di tossicità non giustificato da un dubbio aumento dell’efficacia.
Di particolare utilità è invece l’asportazione della porzione dell’unghia infetta in associazione al trattamento sistemico (compresse) o topico (smalto) per permettere una guarigione più rapida grazie a una maggior incisività del farmaco.
È possibile procedere in due modi:
- chimicamente, attraverso l’uso di sostanze cheratolitiche (come l’urea) in grado di ammorbidire l’unghia e permetterne la rimozione attraverso il taglio,
- chirurgicamente.
L’approccio chirurgico è tuttavia considerato solo nel caso in cui altri approcci abbiano fallito, in quanto particolarmente invasivo e doloroso per il paziente.
Esistono infine nuovi approcci che fanno uso di laser, ma ad oggi sono ancora relativamente poco usati; si basano sull’emissione di fasci di luce ad alta energia in grado di distruggere il fungo.
Le prime ricerche sono promettenti, ma serviranno ulteriori studi prima di poterla consigliare come approccio di routine.
PREVENZIONE
- Indossare calzini 100 per cento cotone e cambiarli tutti i giorni o anche più volte al giorno in caso di attività fisica e/o abbondante sudorazione.
- Scegliere scarpe traspiranti ed evitare tacchi alti.
- Proteggere i piedi nelle vasche, nelle piscine e nelle docce usate anche da altre persone con l’uso di calzature adeguate.
- Tenere i piedi asciutti durante la giornata.
- Riconoscere e curare il piede d’atleta.
- Tenere sotto controllo e cercare di migliorare le malattie croniche (tenere sotto controllo il diabete, smettere di fumare, …).
- Mantenere le unghie pulite e corte.
- Tagliare le unghie dritte per ridurre il rischio che si incarnino.
- Evitare per quanto possibile eventi traumatici ai piedi.
- Rivolgersi a centri estetici in cui l’attenzione all’igiene sia una priorità (gli strumenti devono sempre essere sterili) e non condividere strumenti per l’igiene personale e asciugamani con altre persone.
LA CANDEGGINA PER L’ONICOMICOSI FUNZIONA?
La candeggina, anche chiamata varechina o ipoclorito di sodio, è una sostanza con proprietà
- sporicida (uccide le spore),
- fungicida (uccide i funghi),
- virucida (uccide i virus)
che per questo viene usato come disinfettante (per esempio in forma di Amuchina®).
Quando utilizzata a concentrazioni elevate mostra effetto irritante e caustico, per questo si raccomanda di usare esclusivamente formulazioni adatte all’utente finale; si raccomanda inoltre di non mescolarla con altre sostanze (acido cloridrico, ammoniaca, alcol, …) perché in grado di sviluppare vapori tossici e pericolosi.
Il razionale è quindi corretto, la candeggina ha azione fungicida e potrebbe quindi in linea teorica funzionare, ma né la teoria né le entusiastiche testimonianze lette in rete (non sono verificabili le condizioni, anche dando per scontata la buona fede di chi scrive) sono sufficienti a decretare l’efficacia di un qualsivoglia rimedio.
Per questa ragione ho provato a cercare conferme in letteratura, purtroppo con scarso successo:
- L’università di Harvard lo nomina come rimedio “della nonna”, ma non prende posizione sull’efficacia.
- È comune e diffuso il consiglio di aggiungere disinfettanti a base di ipoclorito di sodio in lavatrice quando si lavano capi venuti a contatto con il fungo, così da ridurre il rischio di contagio in famiglia o di autocontagio.
Quindi? Cosa fare?
In assenza di fonti attendibili cui fare riferimento raccomando di:
- Essere sempre critici verso rimedi presentati come miracolosi: in assenza di prove serie non è possibile esprimere giudizi (né in positivo, né in negativo).
- Valutare sempre prima con il proprio medico o con il proprio farmacista eventuali terapie auto-prescritte; questi professionisti possono evidenziare eventuali criticità soggettive e consigliare nel caso le opportune diluizioni per usare la candeggina in sicurezza.
- Tenere le unghie colpite molto corte, in modo da ridurre la proliferazione del fungo.
- Prestare grande attenzione al corretto lavaggio degli indumenti che vengono a contatto con l’unghia.